入院中に退院支援を行うと算定ができる「A246 入退院支援加算」ですが、算定項目は加算1~3の3種類あり、それぞれ施設基準や算定要件が違います。
これから新規で算定しようとしている病院や点数が高い項目への変更を検討している病院もたくさんあると思いますが、いざ点数早見表や施設基準の確認をしようとしても、
- 文章量が多くて理解が大変
- どこを見ればいいのか迷子になる
- 結局何が違うのかよく分からなくなる
といった悩みがあるのではないでしょうか。
ここでは入退院支援加算の1~3の違いについて、簡単にまとめていきます。
※令和4年度診療報酬改定の情報が基になっています。
目次
基本情報のまとめ(点数、算定のタイミング、算定対象)
まずは算定できる点数、算定のタイミング、算定対象について比べてみます。
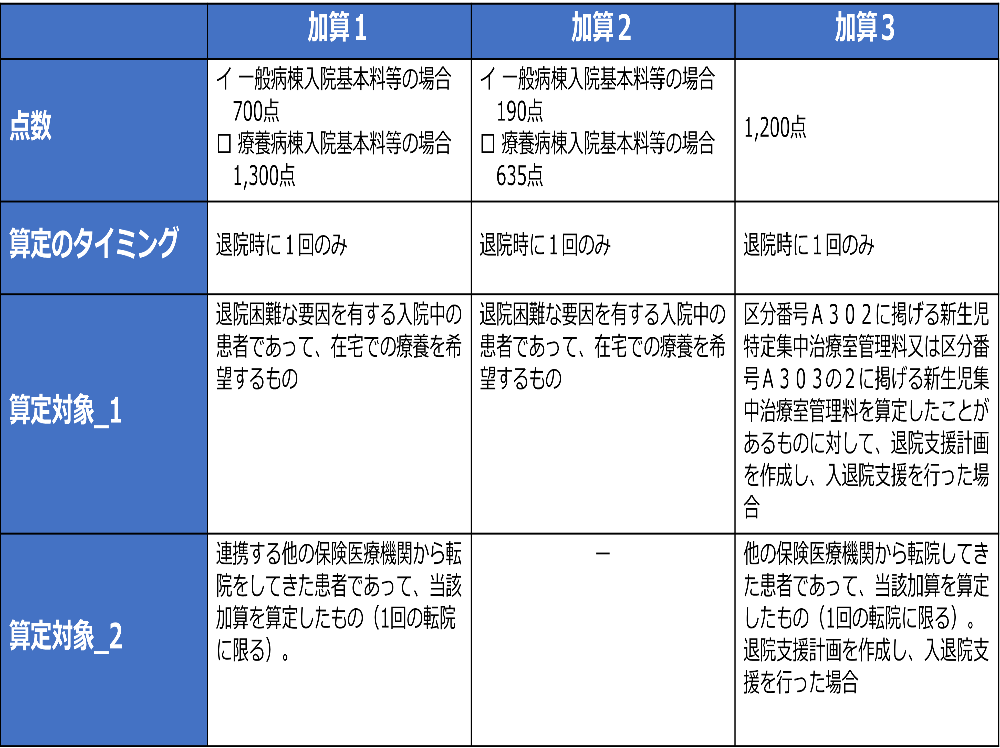
上記の図をご覧いただけるとお分かりかと思いますが、入退院支援加算1と2は一般病棟入院基本料と療養病棟入院基本料で算定できる点数が違います。
また、算定のタイミングをみると、入退院支援加算1~3のいずれも退院時に1回のみ算定することになっています。
そして、算定対象に注目すると、入退院支援加算3だけは新生児のみが対象になっていることが分かります。
入退院支援加算1~2をみると、「退院困難な要因を有する入院中の患者」とあるだけなので、こちらは年齢による対象制限がないことが分かります。
さらに、入退院支援加算1と3は転院を受け入れた患者に対して算定できる場合があります。
入退院支援加算1は、連携している他医療機関からの転院の受け入れかつ受け入れた患者が転院元で入退院支援加算を算定している場合という要件になっています。
入退院支援加算3は、転院元の医療機関との連携有無は問われていませんが、転院元で入退院支援加算を算定している場合という要件は加算1と同じです。
この転院受け入れの要件においては「転院は1回に限る」とあるので、患者が入院してから、自分の病院が2番目の病院の場合に限る、と解釈できます。
幅広い年齢層の患者の診療にあたる総合病院であれば入退院支援加算1または2を、新生児を中心とした周産期や小児医療に特化した病院は入退院支援加算3を算定することが候補になるのではないでしょうか。
入退院支援加算に算定できる加算はどんなものがあるの?
入退院支援加算には、いくつかの加算があります(加算の加算、ということです)。
それぞれの要件を満たせばさらに算定できる点数が増え、入院診療単価の増加につながります。加算1~3で算定できる加算の一覧は下記の図の通りです。
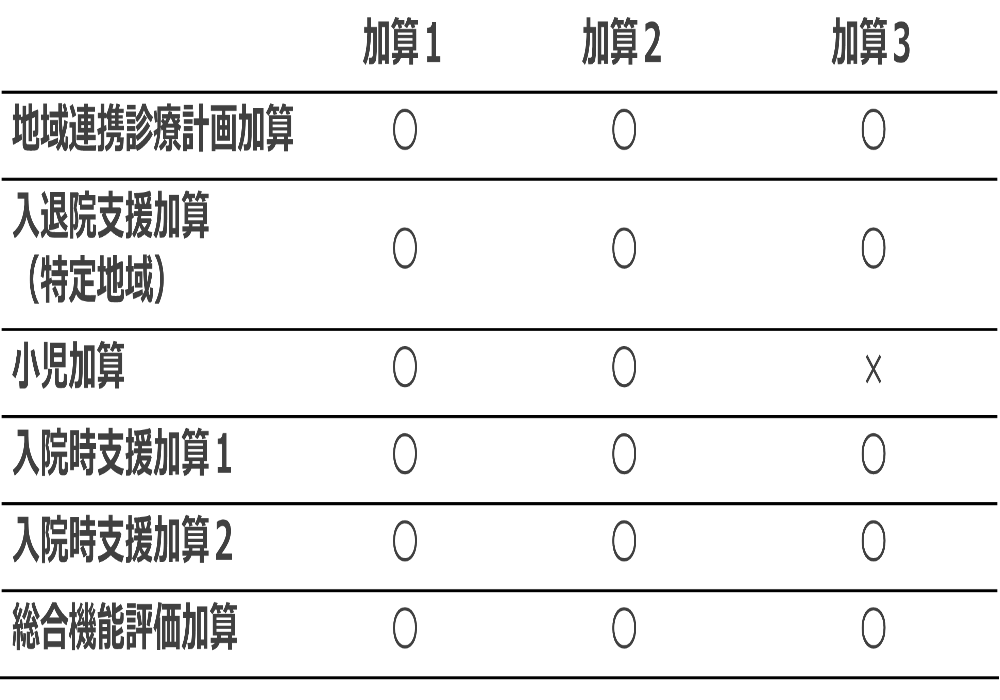
入退院支援加算3のみ、小児加算の算定が不可となっています。
これは、もともと算定対象が小児(新生児)となっていることに加え、入退院支援加算の本体の点数が高めで設定されていることを踏まえると、1,200点の中に小児加算としての評価を含めていると考えられます。
算定要件の比較
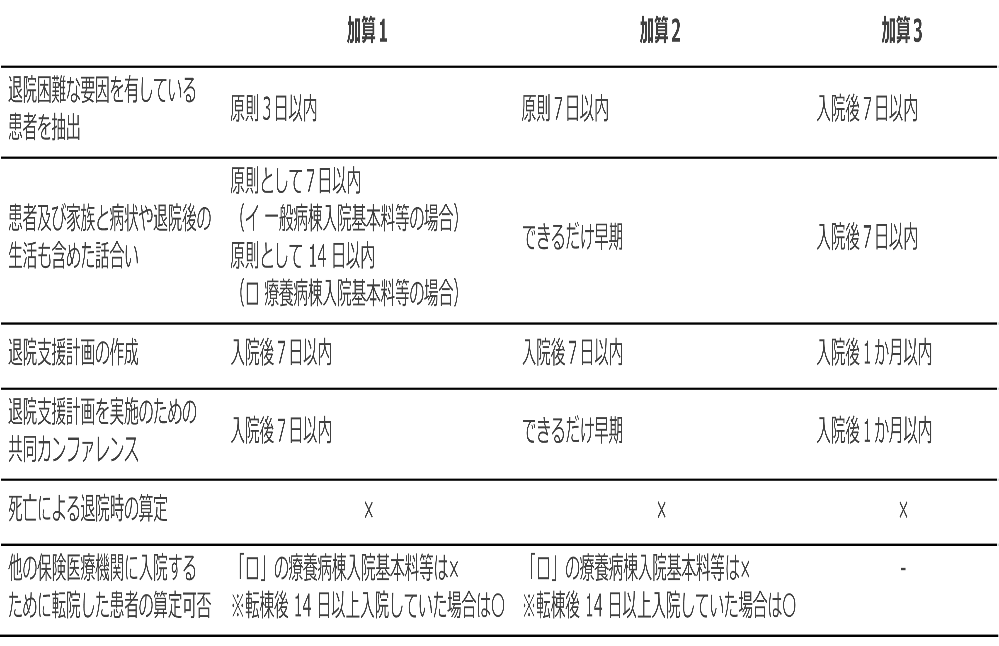
入退院支援加算1と2で算定要件を比較すると、やはり加算1の方が厳しい内容になっています。
加算1の場合、算定対象となりそうな患者の抽出は原則3日以内となっており、連休明けの日は担当者が忙しくなりそうです。また、退院支援計画書の作成や共同カンファ、患者やその家族との話し合いのいずれも原則7日以内(イ 一般病棟入院基本料等の場合)に行うことが求められています。
一方の加算2では、算定対象になりそうな患者の抽出は原則7日以内となっており、共同カンファの実施や患者とその家族との話し合いは「できるだけ早期」に行うことが求められています。具体的な期日が明記されていない点が気になりますが、〇日以内に行わなければいけないというプレッシャーは少し薄まっています。
また、加算3においては、入院後7日以内に対象患者の抽出および家族との話し合いが求められています。加算3の場合、退院支援計画および共同カンファは入院後1か月以内となっており、加算1、2と比べて長めの期日設定となっています。
なお、算定対象の患者抽出や共同カンファ等退院支援の介入をしても、死亡退院の場合は算定ができないのは入退院支援加算1~3に共通しています。
算定するためのポイントは人員確保と院内運用を十分に検討すること
ここまで診療報酬の算定対象や要件をみてきましたが、算定するためには院内体制の整備を行い、収益見込みを確認しなくてはいけません。
それは、人件費と収益見込みを比べて評価をしつつ、算定漏れを防ぐための体制を構築する必要があるからです。
例えば、人員配置を考えてみましょう。算定要件をみた時、退院困難な患者の抽出(入院後3日または7日以内)がありましたね。
これを行うために必要な作業量を検討するには、自院が1日に何人程度の入院を受け入れているか(新規入院患者数)を参考にします。
もし1日あたりの新規入院患者数が多ければそれだけ担当者に負荷がかかるため、自院の新規入院患者数にあった職員数が必要です。
もし、すでに入院時に患者状態を評価する運用があるのなら、退院困難な要因のチェックシートを運用に取り入れば、現場職員への負担が比較的少なくなるかもしれません。
業務分担をして専任の担当者を配置するか、現状の職員数のまま運用の変更で乗り切るか、現場職員への業務負荷を考慮しながら検討していきましょう。
また、院内体制の構築を考える時は、算定要件を満たすために必要なものを院内運用に取り込む必要があります。
例えば、患者が退院困難な要因を有しているかを判断するために、入院時に評価するスクリーニングシート作成がおススメです。
チェックするだけで評価ができるため、忙しい職員でも業務の質を担保することに寄与します。
続いて、退院困難な要因を有している患者については、そこから患者や家族との話し合いをするために、いつ話し合いをするのか日時を決めます。
話し合いをした後は、参加者や内容をカルテに記録が必要です。算定要件を満たすために、記録が必要な項目につい整理をしたりテンプレートを用意するとこちらも現場職員の負担を減らすことができます。
カルテは診療費請求の根拠になるので、算定に求められる記載項目の確認は医事課だけでなく、医師や看護師、ケースワーカーなど関連職種で共有しておく必要があります。
次に、担当者が退院支援計画の作成し、それを実施するための共同カンファレンスを行います。
いずれも入院後7日以内ですが、カンファレンスは退院支援計画の作成の後に行う流れとなります。
一般的にはカンファレンスを行う方法も下記の2つになります。
- 適宜招集をかけてカンファレンスを行い、話し合いをする
- 定期的にカンファレンスを行う機会を設定し、その中で話し合いをする
多忙な人のスケジュール枠を押さえるという点では、後者の定例カンファレンスを行う方法がおススメです。
ざっくりした感じですが、このように算定するための具体的な運用の流れを策定し、関連職種間で共有しなければなりません。
まとめ
周産期や小児(新生児)に特化している病院であれば、入退院支援加算3の届出を優先的に検討する流れになりそうですが、総合病院であれば、加算1または2の届出になるでしょう。
加算1と2の算定要件を比べると現場スタッフの業務負荷の差は大きくなりそうです。
十分な人員や業務体制が整えられるのであれば、やはり加算1の高点数は魅力的になるでしょう。
施設基準を含めて院内で検討し、質の高い医療サービスの提供と病院経営を両立していきましょう。